Nomenclature Générale des Actes Professionnels kiné
NGAP : la cotation à portée de main

Qu’est-ce que la NGAP et pourquoi est-elle importante pour les kinés ?
La Nomenclature Générale des Actes Professionnels (NGAP) est un document officiel qui détaille et codifie les actes médicaux et paramédicaux réalisés par les professionnels de santé.
Elle est essentielle pour :
- Facturer correctement les soins : chaque acte dispose d’un code spécifique qui permet une tarification précise, conforme aux exigences des caisses d’assurance maladie.
- Assurer un remboursement juste et rapide : en utilisant les codes NGAP, les soins des patients sont pris en charge selon les règles en vigueur.
- Uniformiser les pratiques : la NGAP garantit une cohérence nationale dans la description et la valorisation des actes.
Pour les kinésithérapeutes, la NGAP est un outil indispensable dans la gestion quotidienne des soins : actes de rééducation, de réadaptation ou soins spécifiques.
Un gain de temps avec une navigation simplifiée
En 2024, 80 nouveaux actes ont été ajoutés à la NGAP.
Le logiciel VEGA intègre ces nouveautés pour simplifier leur utilisation et ainsi vous faire gagner du temps.
Points forts du module NGAP intégré à VEGA :
- Ergonomie optimisée
- Schémas visuels clairs et filtres intelligents
- Recherche rapide des cotations adaptées
- Vérification automatique de la conformité
- Création de modèles récurrents pour les actes fréquents
Résultat : moins de temps sur l’administratif, plus de temps pour les patients.
S’installer en libéral en tant que kinésithérapeute est un grand pas qui nécessite de la préparation, notamment pour la gestion administrative.
En effet, la cotation des actes de kinésithérapie est dense et demande du temps pour être maîtrisée.
Le meilleur moyen d’y parvenir est de s’équiper d’un logiciel de gestion comme VEGA, qui intègre un outil de cotation automatique.
La nomenclature des actes kinés
La NGAP est le référentiel réglementaire qui :
- identifie et tarifie les actes médicaux, paramédicaux et chirurgicaux pris en charge par l’Assurance Maladie
- définit les actes réalisables par les masseurs-kinésithérapeutes, leurs modalités de cotation et les conditions de remboursement
Elle joue un rôle central pour :
- garantir une prise en charge standardisée
- assurer une rémunération équitable
- offrir une transparence dans le remboursement
Avec l’évolution des pratiques et des besoins, la NGAP est régulièrement mise à jour. La dernière, l’avenant 7, apporte des changements significatifs.

NGAP 2024 : une nomenclature plus descriptive et mieux rémunératrice
La nouvelle version de la NGAP est entrée en vigueur le 22 février 2024, elle apporte avec elles des nouveautés, sans pour autant tout effacer, gardant ainsi plusieurs lettres clés de l’ancienne NGAP.
Nouveautés clés :
- création de nouvelles lettres clés et nouveaux actes
- revalorisation des actes existants
- une meilleure reconnaissance financière du travail réel des kinés
Évolutions majeures :
- disparition de l’AMS et de l’AMC
- maintien de la lettre clé AMK (bilans)
- introduction de 20 nouvelles lettres clés, chacune liée à un domaine ou une zone anatomique
Bien que les coefficients restent globalement inchangés, leur association avec les nouvelles lettres clés permet de générer jusqu’à 95 codes actes distincts, augmentant ainsi la flexibilité des cotations.
Cotations inchangées :
Certaines cotations restent inchangées dans cette nouvelle version de la NGAP
| Acte | Cotation | Remarque |
|---|---|---|
| Rééducation et réadaptation fonctionnelle (hors neuro/musculaire) | AMK 10.8 | Inchangée |
| Rééducation des affections neurologiques et musculaires | AMK 10.7 | Inchangée |
| Kinéthérapie en balnéothérapie | AMK 1.2 / 2.2 | Jusqu’au 1er janvier 2026 |
Bien utiliser la nouvelle NGAP : astuces pratiques
Afin de rendre la NGAP plus précise et adaptée à la pratique, l’avenant 7 introduit 20 nouvelles lettres clés. Celles-ci permettent de classer les actes par région du corps concernée et de différencier, lorsque nécessaire, une rééducation réalisée après une intervention chirurgicale d’une prise en charge hors contexte opératoire (opéré / non opéré).
| Lettre clé | Signification |
|---|---|
| AMP | Rééducation des amputations |
| ARL | Rééducation dans le cadre des affections respiratoires, maxillo-faciales et ORL |
| DRA | Rééducation pour déviation du rachis |
| NMI | Rééducation des affections neuromusculaires ou rhumatismales inflammatoires |
| PLL | Soins palliatifs |
| RAB | Rééducation abdominale et périnéo-sphinctérienne |
| RAM | Rééducation du rachis non opéré |
| RAO | Rééducation du rachis opéré |
| RAV | Rééducation des affections vasculaires |
| RIC | Rééducation du membre inférieur opéré soumise à référentiel |
| RIM | Rééducation du membre inférieur non opéré soumise à référentiel |
| RPB | Rééducation des patients atteints de brûlures |
| RPE | Rééducation de la déambulation du sujet âgé |
| RSC | Rééducation du membre supérieur opéré soumise à référentiel |
| RSM | Rééducation du membre supérieur non opéré soumise à référentiel |
| TER | Rééducation des conséquences des affections orthopédiques et rhumatologiques sur au moins 2 territoires (membres, ou rachis et membres) |
| VIC | Rééducation du membre inférieur opéré non soumis à référentiel |
| VIM | Rééducation du membre inférieur non opéré non soumis à référentiel |
| VSC | Rééducation du membre supérieur opéré non soumis à référentiel |
| VSM | Rééducation du membre supérieur non opéré non soumis à référentiel |
Ces nouvelles lettres clés ont été conçues pour mieux refléter les réalités du métier. Elles intègrent des indications qui facilitent leur mémorisation :
Structure :
- 1ʳᵉ position → Domaine/pathologie (RA = rachis, AMP = amputation, ARL = respiratoire, RAV = vasculaire)
- 2ᵉ position → Zone anatomique (S = membre supérieur, I = membre inférieur)
- 3ᵉ position → Prise en charge (C = chirurgie, M = médicale)
Exemples :
RIM : Rééducation du membre inférieur non opéré soumis à référentiel.
I : Membre inférieur.
M : Médical.
VSC : Rééducation des conséquences d’une affection opérée de l’épaule ou du bras (hors référentiel).
S : Membre supérieur.
C : Chirurgie.
Ces astuces simples vous permettront de naviguer plus aisément dans la nouvelle nomenclature et d’optimiser votre pratique quotidienne.
La nouvelle version de la NGAP vise à tracer précisément les actes réalisés par les kinés. Pour cela, elle introduit davantage de lettres clés et ajuste les coefficients pour mieux identifier chaque soin.
Principales évolutions des coefficients :
– ils varient désormais de façon très fine, avec une précision allant jusqu’à deux décimales après la virgule
– par exemple, un ancien coefficient uniforme de 7,5 peut désormais se décliner en 7,51 ou 7,49, selon la nature de l’acte
Exemples d’évolution :
Anciennement facturés sous AMS 7,5, désormais :
| Code | Acte |
|---|---|
| RSM 7,52 | Fracture non opérée du coude adulte |
| RAM 7,49 | Lombalgie commune |
| RSM 7,50 | Fracture non opérée de l’humérus proximal |
| RSC 7,49 | Libération du canal carpien |
| RAM 7,47 | Cervicalgie non spécifique |
Ces ajustements permettent une meilleure personnalisation des cotations, tout en répondant aux exigences de traçabilité et de précision imposées par la nouvelle nomenclature.
Valorisation des actes spécifiques
Ces revalorisations traduisent une volonté des pouvoirs publics de mieux accompagner les professionnels dans leurs interventions, tout en répondant aux besoins croissants des patients.
Quelques exemples :
- la réadaptation respiratoire pour handicap respiratoire chronique, en prise en charge individuelle : ARL 28 (61,88 €), ou en groupe (2 à 4 patients) avec rééducation individuelle : ARL 20 (44,2 € par patient)
- rééducation des enfants atteints de paralysie cérébrale ou polyhandicap : TER 16 (35,2 €), validé par la HAS en avril 2024
- visites à domicile pour patients dépendants – indemnités forfaitaires spécifiques : IFS (4,00 €) qui est venu remplacer les lettres IFO, IFR, IFN, IFP et IFV le 1er juillet 2025
Néanmoins certaines revalorisations sont encore à prévoir, notamment sur l’accompagnement des personnes âgées :
- le Bilan de repérage de la fragilité chez la personne âgée : AMK 10 (à partir du 1er septembre 2026). Ce bilan pourra être réalisé à l’initiative du kinésithérapeute ou sur prescription médicale, et doit être partagé avec le médecin traitant
La “Rééducation de la déambulation chez la personne âgée” (RPE 6) devient la “Rééducation globale sujet âgée (RPE 8,5) au 1er janvier 2026. Avec ce nouveau code, le montant de la séance passera alors de 13,27€ à 18,79€
Cotation et facturation du bilan diagnostic kinésithérapique (BDK)
Le BDK est une étape essentielle et obligatoire dans la prise en charge des patients.
Pourquoi réaliser le bilan ?
Au-delà du caractère obligatoire, c’est l’évaluation clinique du kiné qui détermine :
- le type de soins à réaliser
- le nombre de séances nécessaires
- les techniques à privilégier
Le bilan devient donc l’outil central pour planifier les soins et fixer les cotations.
Facturation des bilans
- Bilan initial : à facturer dès la première séance (même s’il n’y en a qu’une seule.
- Bilans de suivi :
- toutes les 30 séances, puis toutes les 20 séances pour les actes AMK 10.7
- à la 60ᵉ séance, puis toutes les 50 séances pour les actes AMK 10.8
Conseil pratique : documentez toujours vos bilans et tableaux cliniques.
Cela justifie vos cotations, sécurise vos facturations et protège en cas de contestation.
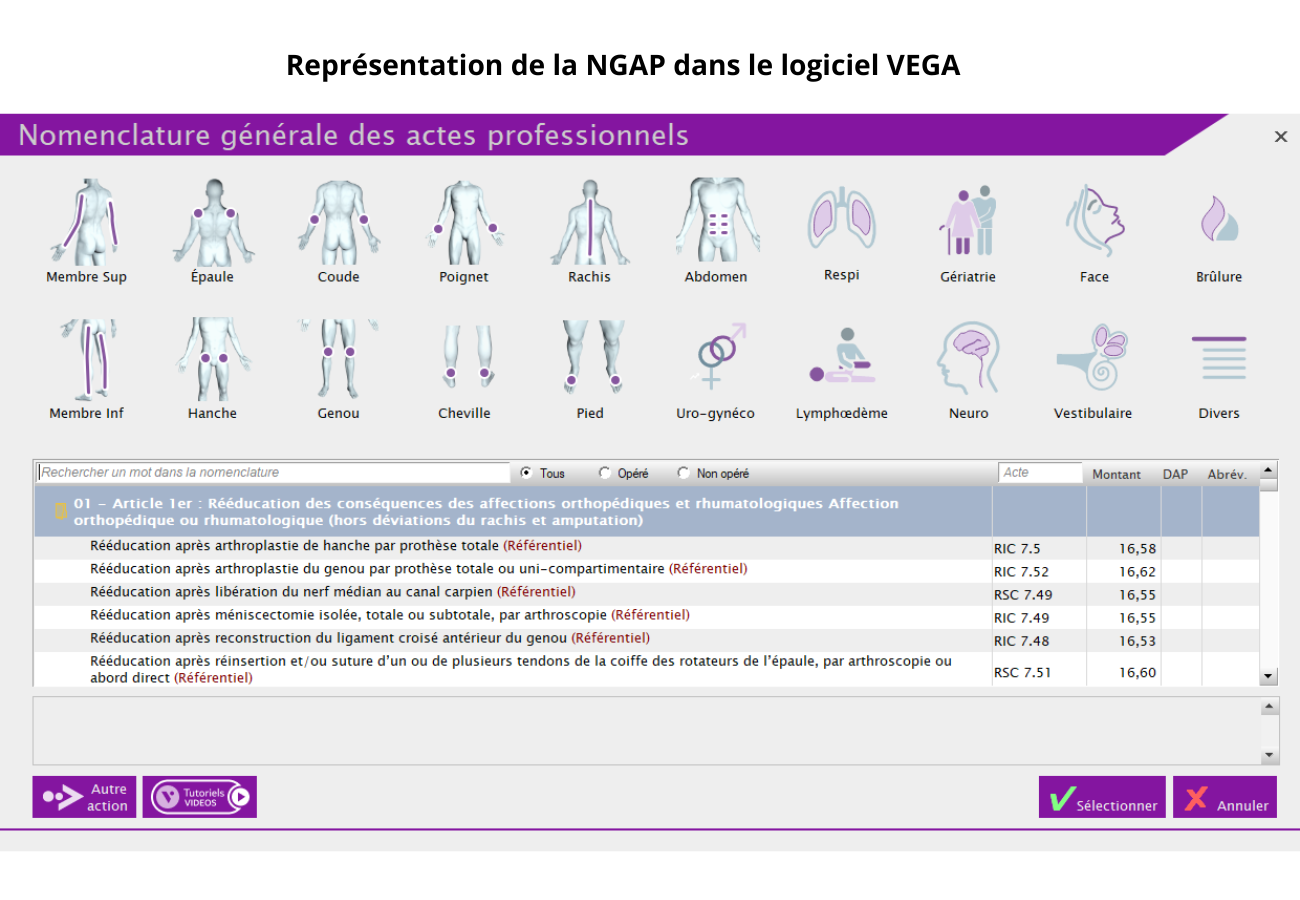
VEGA : une interface visuelle simplifiée
Filtres intelligents :
- par membre (rachis, membre supérieur, inférieur, etc.)
- par type de soin (rééducation post-opératoire, médicale, etc.)
- par statut du membre (opéré ou non)
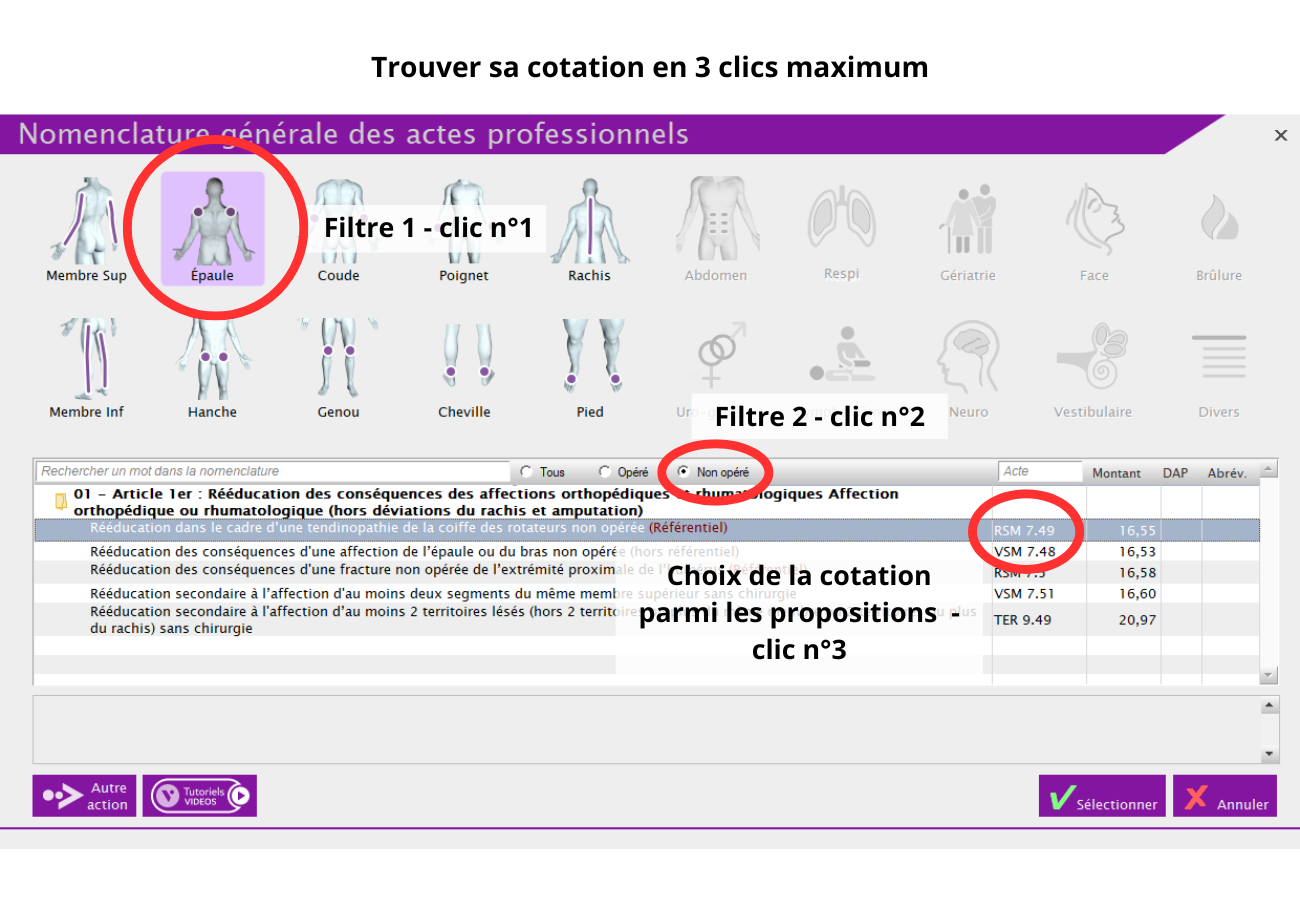
Trouver une cotation en quelques clics :
Avec ce système, il suffit de suivre une démarche guidée pour arriver rapidement à la cotation adaptée :
- sélectionnez la zone anatomique concernée
- indiquez si le membre est opéré ou non
- précisez le type de soin à réaliser